За роки незалежності Україні не вдалося побудувати власну систему трансплантації. Десятиліттями українці та українки змушені були їхати за життєво необхідними органами за кордон. Останні п’ять років свого роду хабом трансплантації була Білорусь. Однак сьогодні через політичну ситуацію в Білорусі між країнами склалися напружені дипломатичні стосунки й закрите авіасполучення: отримати орган там практично неможливо. Заборона розповідає, що робити тим, кому необхідна пересадка, чому не можна просто поїхати за серцем чи печінкою в іншу країну та як районна лікарня на ентузіазмі лікарів почала будувати систему трансплантації в Україні.
«Наступного разу може й не бути»
У березні 2017-го життя подружжя Ольги Креденець та Василя Висп’янського кардинально змінилося. Він, 42-річний чоловік, який все життя не мав шкідливих звичок, був спортивний, завзято працював в автотранспортній галузі, раптово опинився на діалізі — регулярному очищенні крові через ниркову недостатність. У чоловіка діагностували гломерулонефрит — ураження нирок, через яке орган потрохи зсихається й перестає виконувати свої функції.
«Ймовірно, це наслідки ангіни, яку він переніс на ногах у 2007-му, — каже Забороні дружина Ольга Креденець. — Хвороба дуже підступна й розвивається повільно, а ми, які ніколи в житті особливо не ходили по лікарях, навіть не підозрювали, що щось подібне може трапитися».
Втім, з роками Василеві ставало все гірше. Ближче до 2017-го він раптово схуд. Дійшло до того, що чоловіка нудило навіть від води.

Ольга Креденець
«В лікарні довго не могли зрозуміти, що з ним. А коли поставили діагноз, сказали шукати донора. Без пояснень. І ми не знали, як це. Треба вийти з транспарантом у Львові чи що?» — пригадує Креденець.
Наступні пів року подружжя жило в агонії. Їздили до Кракова в надії, що діагноз не підтвердиться. Але — на жаль. Сподівалися «зіскочити» з діалізу, тож хапалися за будь-які додаткові краплі, пов’язки, які їм радили. Та з діалізу ще нікого не знімали просто так. Ставлення у львівському медінституті, згадує Креденець, здебільшого було холодним і байдужим: з лікарями було складно поговорити, пояснень та порад практично не давали. Лише від іншого пацієнта вона дізналася про Державну програму лікування українців за кордоном — коли з бюджету оплачують операції в іншій країні. Виявилося, треба зібрати товсту папку паперів — і можна їхати на трансплантацію. Та куди?
«Я перебрала купу варіантів: Польща, Австрія, Індія, Білорусь, Туреччина… У Польщі сказали, що ми не дочекаємося в їхній черзі ніколи, бо нам дадуть орган лише в п’яту чергу. Спочатку — своїм громадянам, потім йдуть мешканці країн Євросоюзу, ті, хто мають посвідку на проживання, карту поляка. А іноземцям дають останнім, і не факт, що співпадуть дані донора та реципієнта».
З огляду на вартість лікування та віддаленість країн, єдиним варіантом лишалася Білорусь. Креденець сама підібрала лікарню в Бресті, адже місто найближче до Львова. Сама спілкувалася з лікарями там. У Міністерство охорони здоров’я лише подала готовий пакет документів з боку клініки — вони підтверджували, що її чоловіка можна оперувати, й виставили типову вимогу: повна передоплата, що складала близько 55 тисяч євро. Кошти перерахували буквально за пару днів.
«У нас не виникало проблем із перетином кордону. Після виборів в Білорусі стали перевіряти ретельніше, але ніколи не забороняли проїзд. В лікарні було прекрасне ставлення. За лікарями не треба бігати, як у нас, все чисто, стерильно — відчуття, наче ти в Австрії десь», — каже Креденець.
Чоловік стояв у черзі на трансплантацію з 2018-го. Кожні три місяці мав перетинати кордон для забору сироватки крові. Процедуру вартістю близько 250 євро пацієнти оплачують з власної кишені. Але без неї не обійтися. На основі даних сироватки виявляють, чи підходить донор. Зберігається вона у замороженому вигляді лише три місяці. Якщо пропустити забір аналізів бодай раз, пацієнта викреслюють з черги очікування.
«Коли їхали в Білорусь востаннє, у травні цього року, прикордонники ставили більше питань, вимагали свідоцтво про одруження, якого в нас немає. Пропустили зрештою. Я питала, чи треба наступного разу мати це свідоцтво, але мені сказали, що наступного разу може й не бути. Без будь-яких пояснень», — пригадує жінка.

Трансплантація нирки, Іспанія, 2017 рік. Фото: Pierre-Philippe Marcou / AFP / Getty Images
Подорож за органами
Їздити за органами за кордон впродовж років незалежності — звична історія для українців. Потрібен кістковий мозок — лист очікування Туреччини, Ізраїлю, Іспанії чи Німеччини відкритий. Є потреба в серці, печінці, нирці чи легенях? Тоді пряма дорога до Білорусі чи Індії. Вартість пересадки органу немаленька. Наприклад, за нирку в Білорусі сьогодні треба заплатити понад 62 тисячі євро, а за серце — майже 94 тисячі. Аби такі операції взагалі були доступні для пересічних громадян, у 1992-му затвердили Державну програму лікування українців за кордоном. Наприклад, за даними Центру соціально-економічних досліджень CASE Україна, у 2010-2014-му держава профінансувала лікування 40 людей, у 2015-му — 84, а у 2021-му уряд заклав у бюджет витрати на 450 пацієнтів із середньою вартістю лікування 75 тисяч євро на кожного. Але цього замало.
Офіційних підрахунків, скільком українцям потрібна трансплантація, не існує, пояснює Забороні голова громадської організації «Національний рух «За трансплантацію» Юрій Андрєєв. Відома лише приблизна цифра, яку називають лікарі в місцевих медзакладах — 5 тисяч пацієнтів на рік. Тож якщо виходити з розрахунку 75 тисяч євро на одного пацієнта, щорічно Україна повинна перераховувати за кордон близько 375 млн євро, а це понад 7% цьогорічного бюджету на всю систему охорони здоров’я. Та навіть це не гарантувало б порятунку людей.
Індія перестала робити трансплантації українцям ще у 2018-му. Причина — зміна законодавства. За словами Андрєєва, до влади в країні прийшли націоналісти, які постановили: спочатку пересадка органів індійцям, а вже потім — всім іншим. Та в Індію на пересадку їдуть не лише з України і невідомо, в порядку якої черги та кому там проводять трансплантації.
«Коли Індія перестала проводити операції, в листі очікування стояло 19 українців. Восьмеро з них чекали безпосередньо в Індії. За три роки до України повернулися шість цинкових трун замість живих людей — вони просто не дочекалися органів. А грошей назад Україна так і не отримала», — каже Андрєєв.

Юрій Андрєєв
Мова йде про майже 1,8 млн євро, які залишилися на рахунках індійських клінік. У Міністерстві охорони здоров’я казали, що беруть ситуацію під контроль, однак далі цих слів справа не пішла, а команда МОЗ змінилася. Заборона звернулася із запитом до Міністерства охорони здоров’я щодо долі цих коштів, та наразі відповіді ми не отримали.
Відтак для українців, що сподіваються на допомогу держави у питанні трансплантації, чи не єдиним варіантом лишалася сусідня Білорусь. Органи не можуть чекати на пацієнта вічно. Наприклад, серце потрібно вшити впродовж чотирьох годин — інакше воно просто зіпсується. Тому коли дані реципієнта збігаються з даними донора, автоматизована система віддає орган тому, хто ближчий, бо в такому випадку менше шансів, що орган пропаде. Для українців дістатися Білорусі літаком чи навіть машиною за цей час — реально.Зараз у листі очікування трансплантації Білорусі перебуває 342 українці. За 18 пацієнтів Україна вже розрахувалася з клініками — це 31,3 млн євро. З 26 травня 2021-го Україна закрила авіасполучення з Білоруссю. Таке рішення уряд ухвалив після того, як Білорусь примусово посадила літак Ryanair, аби затримати опозиційного журналіста та ексредактора телеграм-каналу NEXTA Романа Протасевича. Україна це зробила слідом за Європою, аби «забезпечити безпеку польотів» і здійснити тиск на режим Лукашенка. Однак рішення мало наслідки: в Білорусі «застрягли» ті, хто вже поїхав на пересадку органів, і ті, хто залишився в списку очікування.

Центр трансплантації органів Університету Акденіз в Анталії, Туреччина, 2021 рік. Фото: Mustafa Ciftci / Anadolu Agency / Getty Images
Пацієнти після трансплантації перебувають у важкому стані, а їхньому здоров’ю загрожує найменша інфекція. Тож їхати наземним транспортом складно й ризиковано. Аби дістатися додому після трансплантації печінки, харків’янці Ганні Куриловій довелося шукати спеціально обладнаний реанімобіль: жінка не могла витримати 20 годин дороги додому автобусом. Допомоги довелося просити в Харківської облдержадміністрації і депутатів. У посольстві України в Білорусі кажуть: кожен випадок індивідуальний, тож консультують і допомагають тим, хто звертається, по можливості.
Ті ж, хто у списку очікування, мають кожні три місяці їздити до Білорусі і здавати там аналізи — інакше їх викреслять з листа, пояснює Андрєєв. Але чи пропустять таких людей на кордоні — теж питання.
«Керівництво України має провести перемовини з керівництвом Білорусі й отримати гарантії, що людям, які стоять у списку очікування, точно проведуть операції. Аби не трапилося, як з Індією, — вважає активіст Андрєєв. — Якщо гарантій немає, необхідно ставити питання про повернення і людей, і грошей в Україну. Ми ж навіть не знаємо, яка в Білорусі квота на іноземців. Вони спочатку дають органи своїм громадянам, а потім решті. А там лікуються росіяни, казахи. Як знати, коли черга дійде до українців?»
У Міністерстві охорони здоров’я запевняють: кошти повернуть, якщо операції не проведуть і людина відмовиться чи отримає орган деінде. Такі механізми передбачені.
Але, на думку Юрія Андрєєва, Україні давно слід припинити фінансувати трансплантацію в інших державах і зосередитися на тому, аби вибудувати систему пересадки органів в Україні. Тим паче, що після 2019 року така можливість дійсно з’явилася.
«Районка»
Креденець і Висп’янський довгий час сподівалися лише на Білорусь. Але ситуація змінилася два роки тому.
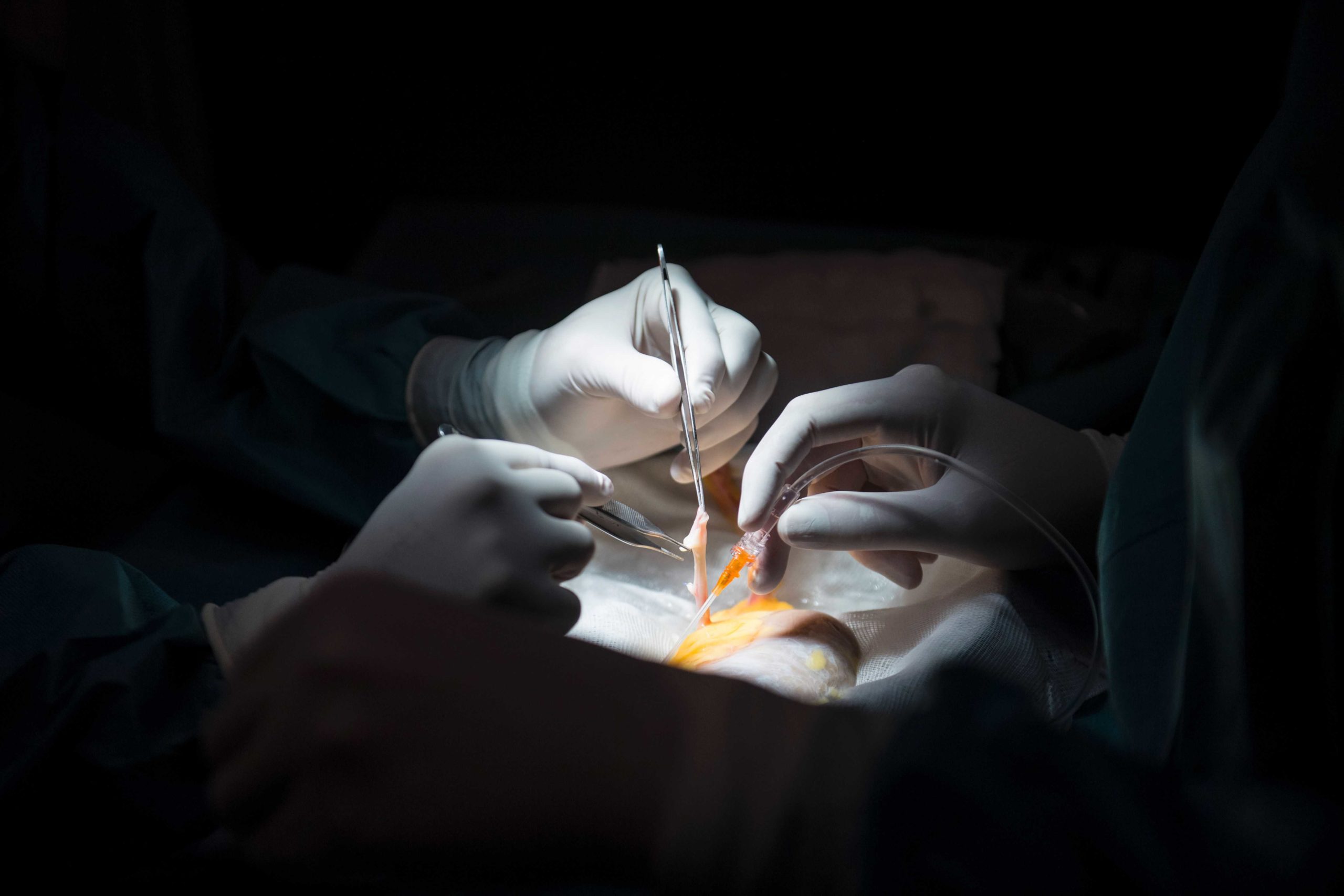
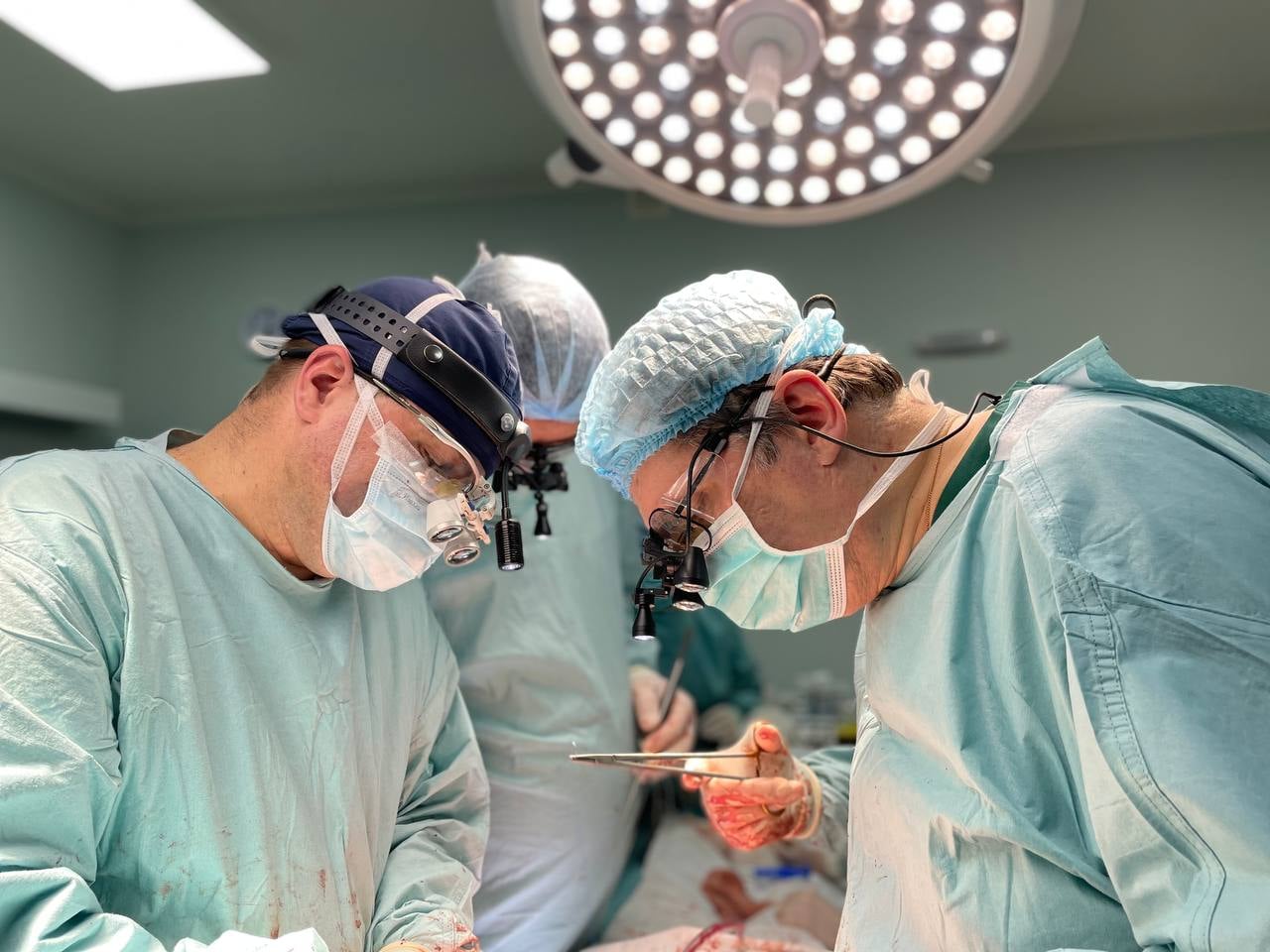
25 грудня 2019-го в стінах невеликої районної лікарні міста Ковель на Волині відбулася непроста розмова. Нещодавно сюди привезли чоловіка з важкою черепно-мозковою травмою. Врятувати його не вдалося — медики констатували смерть мозку. Тепер від милосердя родичів і правильно підібраних слів лікарів залежало, чи врятує загиблий життя інших, ставши донором посмертно. Адже в Україні у питанні донорства діє презумпція незгоди — це означає, що за замовчуванням людина не погоджується, щоби її органи трансплантували. Змінити ситуацію можуть хіба родичі. І 25 грудня у Ковелі вони це зробили. Вже за чотири години після підписання документів на донорство на операційному столі «районки» пересаджували органи трьом пацієнтам: двоє отримали нирки, один — серце. Тоді, у 2019-му, серце в Україні пересадили вперше за 15 років.
Сенсаційна трансплантація органів у Ковельській лікарні стала можлива завдяки ентузіазму місцевих лікарів. За часи незалежності в Україні пересадка органів була чимось з розряду фантастики, хоча законодавчо ніхто трансплантацію не забороняв.
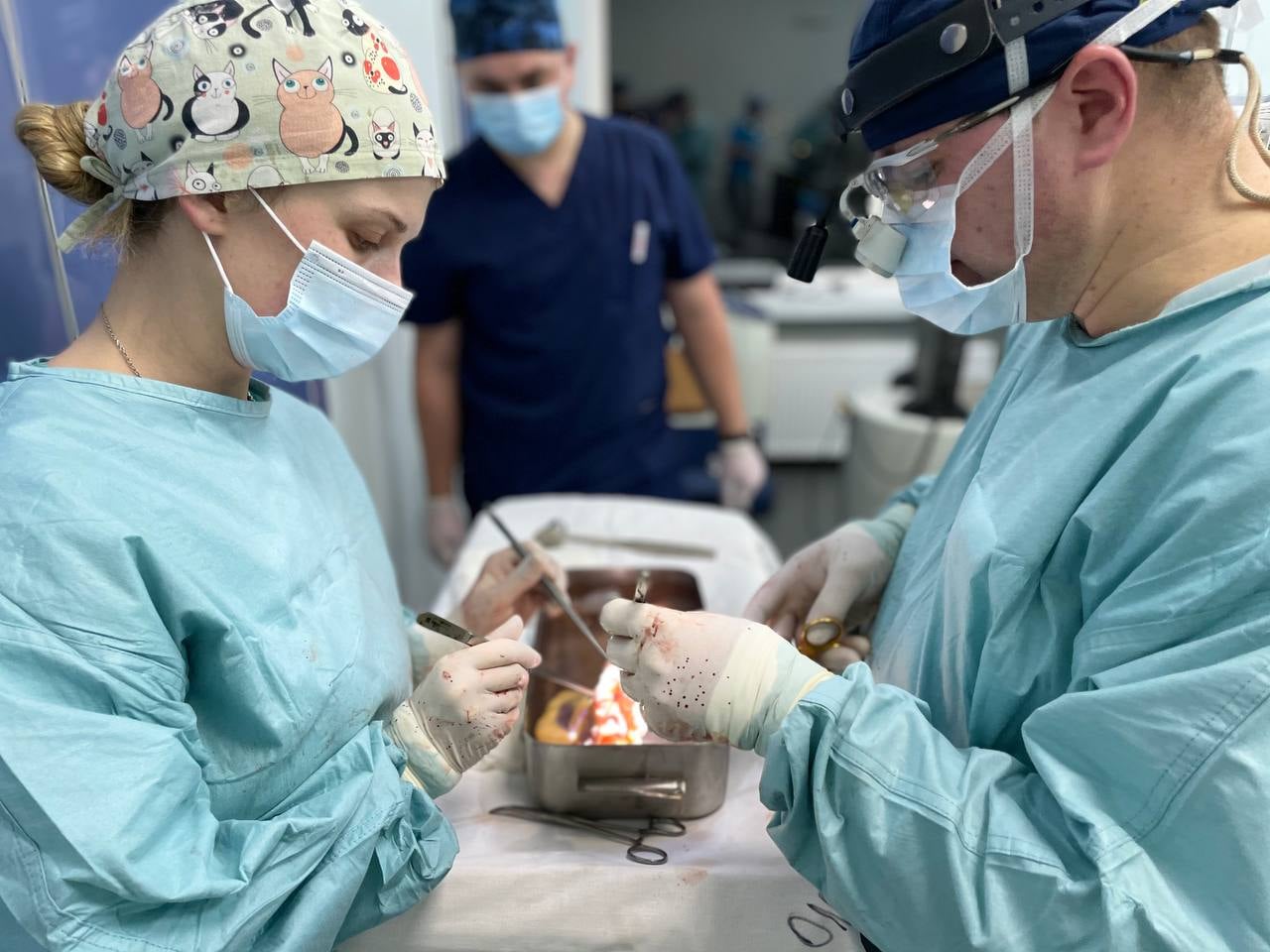
«Проблема була в тому, що в законі [прийнятому в 1999 році] не був прописаний порядок трансплантації, — пояснює Забороні керівник Центру трансплантології львівської клінічної лікарні швидкої медичної допомоги Максим Овечко, який раніше працював з командою в Ковелі. — Відповідно, будь-яку помилку в історії хвороби пацієнта можна було трактувати як порушення цього порядку. Це загрожувало кримінальною відповідальністю лікарям, тому цим і боялися займатися».

Максим Овечко
Але команда ковельських медиків «загорілася ідеєю зробити в районній лікарні щось глобальне». Хотіли — тому й зробили, пояснює Овечко. До першої пересадки лікарі готувалися десять місяців: лише на те, щоб отримати ліцензію для медзакладу, пішло пів року.
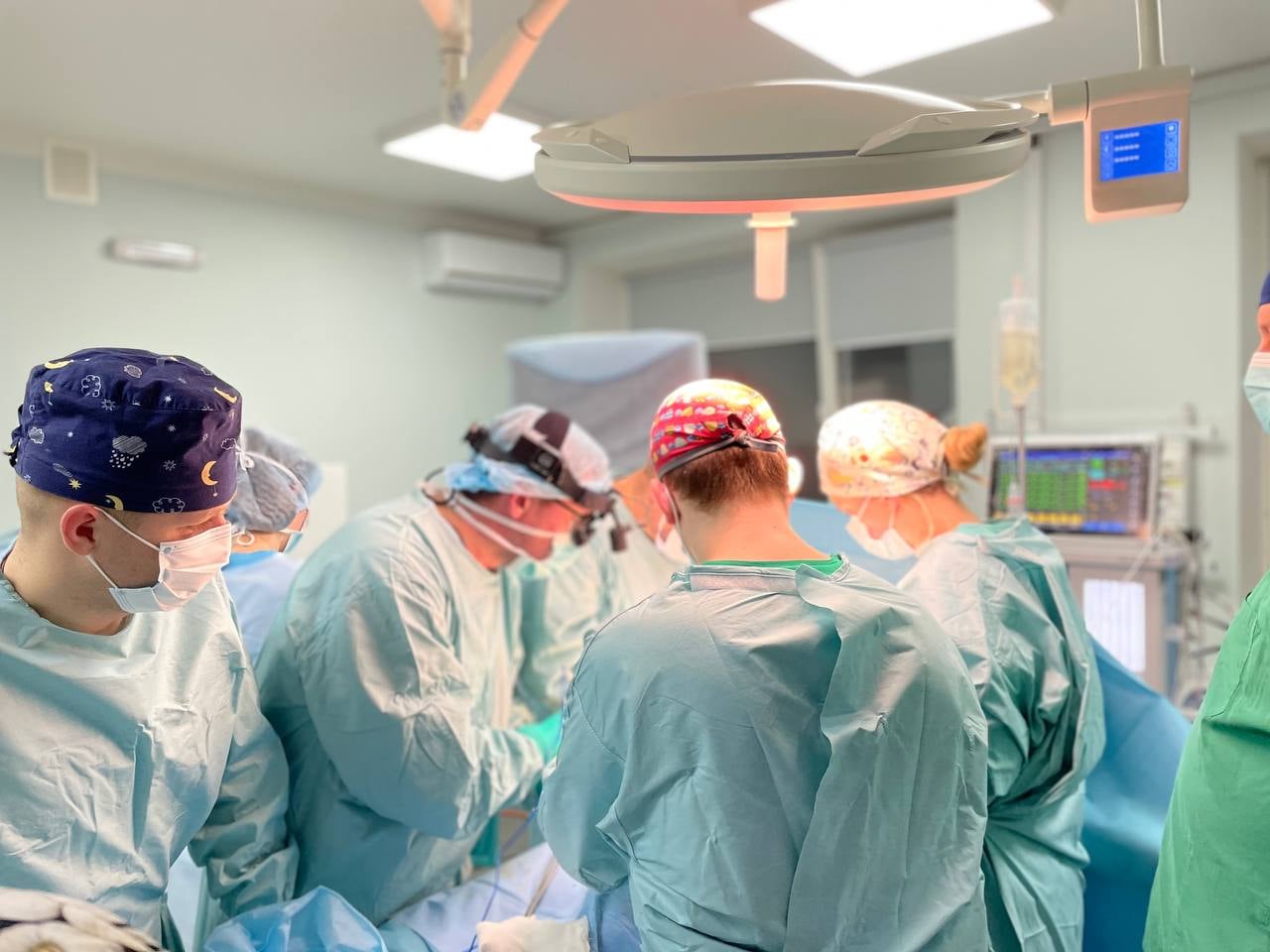
Та щойно пересадили першу нирку від неродинного донора, стало простіше. За п’ять місяців роботи команда трансплантувала десять нирок і два серця. А з 2020-го працювати стало простіше, адже 29 грудня 2019-го президент Володимир Зеленський підписав новий закон про трансплантацію.
Зараз більшість ковельської команди працює у Львові. Їх запросив мер міста Андрій Садовий, щоби налагодити роботу лікарні швидкої допомоги та відкрити на її базі відділення трансплантації. Власне, в цій лікарні й отримав свою нирку Висп’янський. Щойно в Україні почали проводити трансплантації, він став у список очікування, де був першим. За півтора року йому провели операцію.
«Я була вражена рівнем лікарів, комунікацією, ставленням. Максим Овечко зателефонував нам 31 травня 2021-го о 20:20. Вже за годину ми були у «швидкій», а о 1 ночі чоловіка прооперували. Команда відповідала на всі наші питання, завжди усміхалися — аж не вірилося, що ми в українській клініці», — каже дружина.
Сьогодні її чоловік проходить реабілітацію. Він і досі змушений приймати низку препаратів, аби організм не відторгав донорський орган. Але завдяки українським лікарям він може жити.

Семеро врятованих завдяки трансплантації пацієнтів з лікарями Клінічної лікарні швидкої медичної допомоги міста Львова. Фото: Клінічна лікарня швидкої медичної допомоги міста Львова / Facebook
Смерть і згода
У законі про трансплантацію 2019 року прописали порядок, за яким пересаджують орган. Спочатку лікарі мають констатувати смерть мозку за допомогою спеціального обладнання, якщо таке в лікарні є. Далі — перевірити в Єдиній державній інформаційній системі трансплантації органів і тканин, чи не давала людина згоду на донорство. Якщо давала — провести трансплантацію тому, кому органи підходять. Якщо ні, лікар може запитати дозволу в родичів. Може, але не зобов’язаний. І якраз у цих двох чинниках — констатації смерті мозку та дозволу з боку родичів — фахівці вбачають гальмування темпів розвитку трансплантології в Україні.
«У 80% лікарень просто немає обладнання, за допомогою якого констатують смерть мозку. Його мають закупати коштом місцевих бюджетів [необхідне обладнання для однієї лікарні коштує 200-300 тисяч гривень], але здебільшого на місцях справа до цього не доходить», — каже Юрій Андрєєв.
Інший момент — дозвіл на трансплантацію від родичів. За словами Максима Овечка, лікарям простіше провести десять операцій, ніж один раз поговорити з близькими померлого. За законом це має робити трансплант-координатор — спеціаліст в лікарні, який повинен не лише говорити з родичами потенційного донора, а загалом забезпечувати організацію всього процесу: від згоди до передачі органу до трансплантаційного відділення.
«У 90% лікарень таких фахівців немає. А там, де є, не завжди трансплант-координатор може пояснити всі нюанси справи, — каже Овечко. — Тоді підключаються лікарі різних спеціалізацій, щоби з наукової точки зору пояснити, що таке смерть мозку та чому вона прирівнюється до біологічної смерті. Але люди переживають найтяжчу втрату в ці хвилини. І складно пояснити, що можна зробити великий жест — врятувати двох-трьох інших пацієнтів. Багато хто просто відмовляється, дехто реагує агресивно та ледь не звинувачує нас у торгівлі органами. Наше суспільство ще не повністю готове до донорства».
Обидві умови тягнуть за собою колосальний дефіцит органів від посмертних донорів, продовжує Овечко. За словами фахівця, потреба в нирках сьогодні — півтори тисячі на рік. За першу половину 2021-го в Україні пересадили лише 120. Необхідно мінімум 500 печінок, а зробили 20. Сердець треба бодай 400, а пересадили лише пару десятків. Легені ж в Україні не пересаджують взагалі.
«Це 18-годинна операція, яка дає багато ускладнень, адже орган постійно контактує з зовнішнім середовищем — людина дихає повітрям. І підібрати легені дуже складно: має бути генетична сумісність, розмір. За кордоном у донорів, в яких забирають серце, лише у 20% випадків беруть і легені. Для цього людина має вести здоровий спосіб життя і не перебувати довго на апараті штучної вентиляції легень, бо орган стане непридатним для трансплантації. У нас в лікарні на місяць всього лиш один-два донори — просто немає з чого обирати», — констатує трансплантолог.
В Україні слід більше працювати над популяризацією трансплантології. Адже будь-хто може ще за життя дати згоду на пересадку своїх органів у випадку смерті. Для цього необхідно особисто звернутися в лікарню, яка проводить трансплантації, та написати заяву. Рішення можна змінити в будь-який момент, якщо людина передумає.
Поліпшення ситуації з трансплантацією вигідне не лише тим, хто чекає на орган. Від цього фінансово виграють лікарні. Адже вони отримують кошти за кожну проведену трансплантацію. А це в десятки й сотні разів більше, ніж за будь-яку іншу операцію. Півтора року тому, каже Овечко, за нирку лікарня отримувала 12,5 тисяч євро.
«Цих грошей впритул, але вистачало на зарплати, розхідні матеріали й усі ліки пацієнту на реабілітації. В липні держава збільшила фінансування. І тепер за ту ж нирку лікарня отримуватиме 25 тисяч євро», — зазначає керівник Центру трансплантології.
Вигідно це й державному бюджету. Адже закордонні трансплантації завжди дорожчі, і проконтролювати, на що саме йдуть перераховані кошти, складно.
Трансплантологічна незалежність
Україна може стати трансплантологічно незалежною за п’ять років, вважає Максим Овечко. Його висновок базується на темпах, з якими сьогодні лікарні нарощують кількість операцій, збільшенні кількості фахівців у цій галузі та технологічному прогресі.
За пів року роботи у 2021-му львівська «швидка» стала другою в Україні за обсягом трансплантацій: тут пересадили 26 нирок, три серця й одну печінку. У планах — відкрити окреме відділення трансплантації.
В Україні понад 30 лікарень сьогодні мають ліцензії на трансплантацію, та реально поки що операції проводять з десяток: у Києві, Львові, Ковелі, Запоріжжі, Рівному. Для порівняння: у Німеччині діють 30 клінік, які пересаджують лише нирки.

Трансплантація органів на базі Ковельської лікарні, 2021 рік. Фото: Національний Інститут хірургії та трансплантології імені О.О.Шалімова / Facebook
«Україні вистачило б навіть однієї лікарні на дві області, — каже Овечко. — Українці не мають їздити на трансплантацію закордон. Там вони все одно лишатимуться іноземцями, до них буде другорядне ставлення. А в нас їх забезпечуватимуть органами в першу чергу. Крім того, завдяки трансплантаціям зростає кваліфікація всього медперсоналу: і лабораторії, і реанімації, і хірургів, адже вони проводять операції найвищого рівня».
Ділитися органами з іноземцями Україна зможе тоді, коли забезпечить власні потреби. Наразі, каже Овечко, реципієнта можна знайти для будь-якого органу, бо попит великий. А от в Іспанії, яка вважається лідером трансплантації у світі, трапляється, що просто немає людини, якій підійшла б, наприклад, печінка. Бо там не стоять довго у списках очікування. Тому Іспанія і ще низка європейських держав підписали меморандум, згідно з яким діляться непотрібними всередині країни органами. Якщо такий з’являється, його вносять в єдину європейську систему і підбирають реципієнта з іншої країни.
На думку Андрєєва, Україна могла б підписати подібну угоду з сусідніми країнами. Втім, наразі там теж проблеми, і не лише з органами, а й із фахівцями.
«У Молдові пересаджують нирки, але в них немає спеціалістів по серцях і легенях. За кістковим мозком вони так само їздять у Білорусь. У Росії теж роблять не всі операції й не покривають власних потреб», — каже Андрєєв.
Виходить, Україні не лишається нічого іншого, крім як розвивати трансплантологію на місці. А це можливо за наявності фахових лікарів, популяризації донорства, хорошого фінансування й політичної волі.
«У нас чомусь знайшли мільярди на дороги, але не знайшли грошей на апарати для констатації смерті мозку. Тим часом тисячі людей чекають на операції, — підкреслює голова «Національного руху «За трансплантацію». — Трансплантація — це шанс, якого треба дочекатися, а час є не у всіх».
За підтримки «Медиасети»